ANGINA PEKTORIS TIDAK STABIL DAN INFARK MIOKARD NON ST ELEVASI
DIAGNOSIS
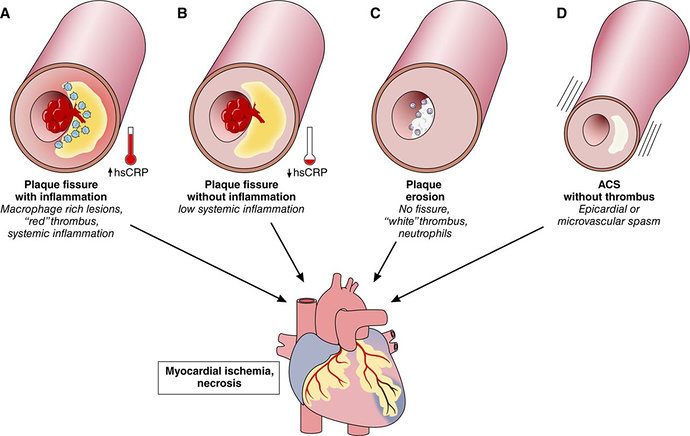
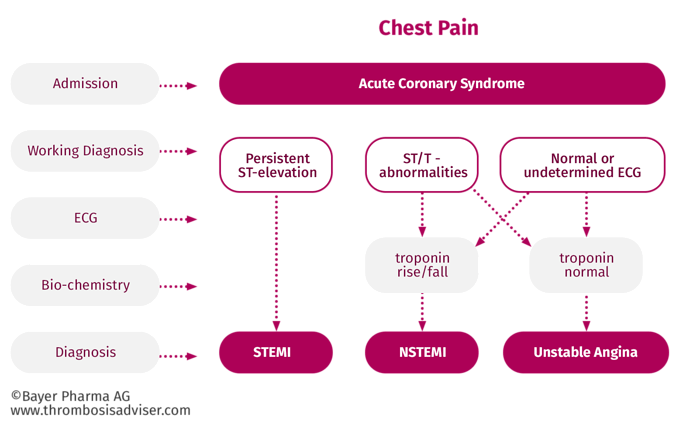
Diagnosis angina pektoris tidak stabil (APTS/UAP) dan infark miokard non ST elevasi (NSTEMI) ditegakkan atas dasar keluhan angina tipikal yang dapat disertai dengan perubahan EKG spesifik, dengan atau tanpa peningkatan marka jantung. Jika marka jantung meningkat, diagnosis mengarah NSTEMI; jika tidak meningkat, diagnosis mengarah UAP. Sebagian besar pasien NSTEMI akan mengalami evolusi menjadi infark miokard tanpa gelombang Q.
Dibandingkan dengan STEMI, prevalensi NSTEMI dan UAP lebih tinggi, di mana pasien-pasien biasanya berusia lebih lanjut dan memiliki lebih banyak komorbiditas. Selain itu, mortalitas awal NSTEMI lebih rendah dibandingkan STEMI namun setelah 6 bulan, mortalitas keduanya berimbang dan secara jangka panjang, mortalitas NSTEMI lebih tinggi.
Strategi awal dalam penatalaksanaan pasien dengan NSTEMI dan UAP adalah perawatan dalam Coronary Care Units, mengurangi iskemia yang sedang terjadi beserta gejala yang dialami, serta mengawasi EKG, troponin dan/atau CKMB.
1 Presentasi klinik.
Presentasi klinik NSTEMI dan UAP pada umumnya berupa:
-
Angina tipikal yang persisten selama lebih dari 20 menit. Dialami oleh sebagian besar pasien (80%)
-
Angina awitan baru (de novo) kelas III klasifikasi The Canadian Cardiovascular Society. Terdapat pada 20% pasien.
-
Angina stabil yang mengalami destabilisasi (angina progresif atau kresendo): menjadi makin sering, lebih lama, atau menjadi makin berat; minimal kelas III klasifikasi CCS.
-
Angina pascainfark-miokard: angina yang terjadi dalam 2 minggu setelah infark miokard
Presentasi klinik lain yang dapat dijumpai adalah angina ekuivalen, terutama pada wanita dan kaum lanjut usia. Keluhan yang paling sering dijumpai adalah awitan baru atau perburukan sesak napas saat aktivitas. Beberapa faktor yang menentukan bahwa keluhan tersebut presentasi dari SKA adalah sifat keluhan, riwayat PJK, jenis kelamin, umur, dan jumlah faktor risiko tradisional.
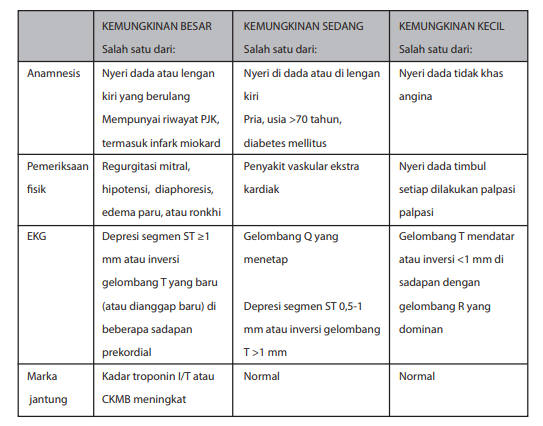
Angina atipikal yang berulang pada seorang yang mempunyai riwayat PJK, terutama infark miokard, berpeluang besar merupakan presentasi dari SKA. Keluhan yang sama pada seorang pria berumur lanjut (>70 tahun) dan menderita diabetes berpeluang menengah suatu SKA. Angina equivalen atau yang tidak seutuhnya tipikal pada seseorang tanpa karakteristik tersebut di atas berpeluang kecil merupakan presentasi dari SKA, dapat dilihat pada tabel berikut ini.
Tabel Tingkat peluang SKA segmen ST non elevasi
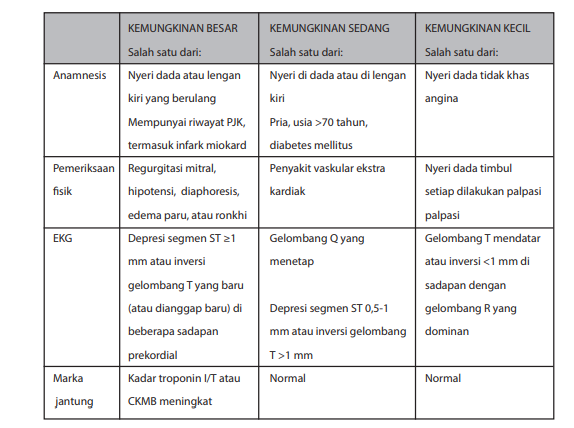
(dikutip dari Anderson JL, et al. J Am Coll Cardiol 2007;50:e1-157)
2. Pemeriksaan fisik.
Tujuan dilakukannya pemeriksaan fisik adalah untuk menegakkan diagnosis banding dan mengidentifikasi pencetus. Selain itu, pemeriksaan fisik jika digabungkan dengan keluhan angina (anamnesis), dapat menunjukkan tingkat kemungkinan keluhan nyeri dada sebagai representasi SKA (Tabel Tingkat peluang SKA segmen ST non elevasi).
3. Elektrokardiogram.
Perekaman EKG harus dilakukan dalam 10 menit sejak kontak medis pertama. Bila bisa didapatkan, perbandingan dengan hasil EKG sebelumnya dapat sangat membantu diagnosis. Setelah perekaman EKG awal dan penatalaksanaan, perlu dilakukan perekaman EKG serial atau pemantauan terus-menerus. EKG yang mungkin dijumpai pada pasien NSTEMI dan UAP antara lain:
- Depresi segmen ST dan/atau inversi gelombang T; dapat disertai dengan elevasi segmen ST yang tidak persisten (<20 menit)
- Gelombang Q yang menetap
- Nondiagnostik
- Normal
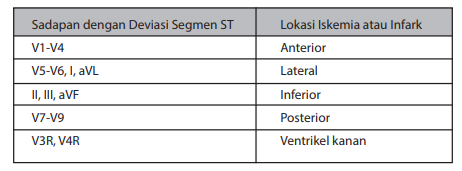
Hasil EKG 12 sadapan yang normal tidak menyingkirkan kemungkinan diagnosis SKA tanpa elevasi segmen ST, misalnya akibat iskemia tersembunyi di daerah sirkumfleks atau keterlibatan ventrikel kanan, oleh karena itu pada hasil EKG normal perlu dipertimbangkan pemasangan sadapan tambahan.
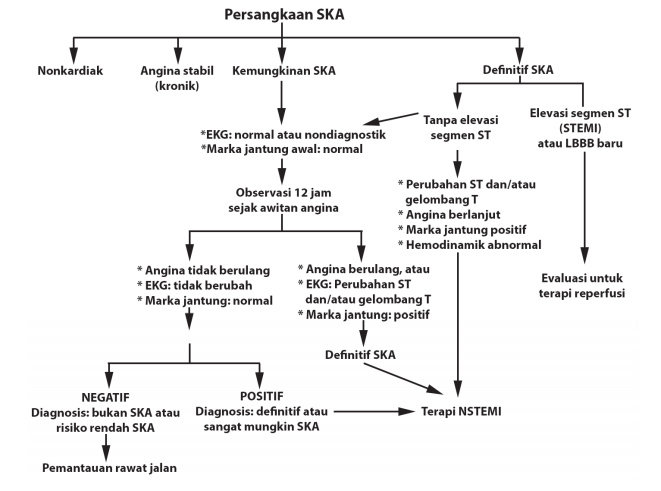
Depresi segmen ST ≥0,5 mm di dua atau lebih sadapan berdekatan sugestif untuk diagnosis UAP atau NSTEMI, tetapi mengingat kesulitan mengukur depresi segmen ST yang kecil, diagnosis lebih relevan dihubungkan dengan depresi segmen ST ≥1 mm. Depresi segmen ST ≥1 mm dan/atau inversi gelombang T≥2 mm di beberapa sadapan prekordial sangat sugestif untuk mendiagnosis UAP atau NSTEMI (tingkat peluang tinggi). Gelombang Q ≥ 0,04 detik tanpa disertai depresi segmen ST dan/atau inversi gelombang T menunjukkan tingkat persangkaan terhadap SKA tidak tinggi (Tabel Tingkat peluang SKA segmen ST non elevasi) sehingga diagnosis yang seharusnya dibuat adalah Kemungkinan SKA atau Definitif SKA, seperti terlihat pada gambar dibawah ini.
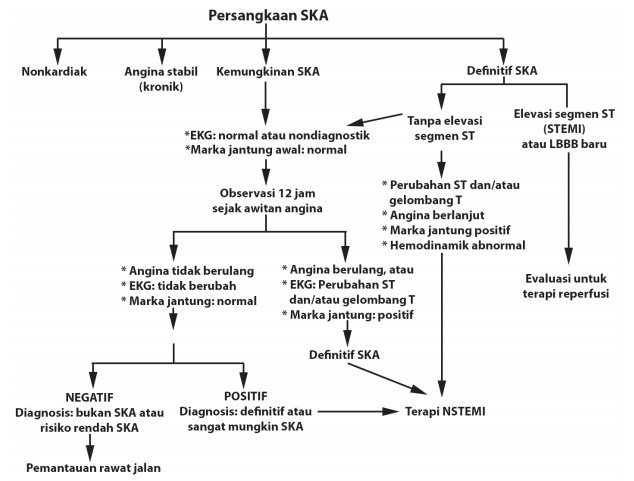
Gambar Algoritma evaluasi dan tatalaksana SKA (Dikutip dari Anderson JL, et al. J Am Coll Cardiol 2007;50)
Jika pemeriksaan EKG awal menunjukkan kelainan nondiagnostik, sementara angina masih berlangsung, pemeriksaan diulang 10 – 20 menit kemudian (rekam juga V7-V9). Pada keadaan di mana EKG ulang tetap menunjukkan kelainan yang nondiagnostik dan marka jantung negatif sementara keluhan angina sangat sugestif SKA, maka pasien dipantau selama 12-24 jam untuk dilakukan EKG ulang tiap 6 jam dan setiap terjadi angina berulang.
Bila dalam masa pemantauan terjadi perubahan EKG, misalnya depresi segmen ST dan/atau inversi gelombang T yang signifikan, maka diagnosis UAP atau NSTEMI dapat dipastikan. Walaupun demikian, depresi segmen ST yang kecil (0,5 mm) yang terdeteksi saat nyeri dada dan mengalami normalisasi saat nyeri dada hilang sangat sugestif diagnosis UAP atau NSTEMI. Stress test dapat dilakukan untuk provokasi iskemia jika dalam masa pemantauan nyeri dada tidak berulang, EKG tetap nondiagnostik, marka jantung negatif, dan tidak terdapat tanda gagal jantung. Hasil stress test yang positif meyakinkan diagnosis atau menunjukkan persangkaan tinggi UAP atau NSTEMI. Hasil stress test negatif menunjukkan diagnosis SKA diragukan dan dilanjutkan dengan rawat jalan.
4. Marka jantung.
Pemeriksaan troponin I/T adalah standard baku emas dalam diagnosis NSTEMI, di mana peningkatan kadar marka jantung tersebut akan terjadi dalam waktu 2 hingga 4 jam. Penggunaan troponin I/T untuk diagnosis NSTEMI harus digabungkan dengan kriteria lain yaitu keluhan angina dan perubahan EKG. Diagnosis NSTEMI ditegakkan jika marka jantung meningkat sedikit melampaui nilai normal atas (upper limit of normal, ULN). Dalam menentukan kapan marka jantung hendak diulang seyogyanya mempertimbangkan ketidakpastian dalam menentukan awitan angina. Tes yang negatif pada satu kali pemeriksaan awal tidak dapat dipakai untuk menyingkirkan diagnosis infark miokard akut.
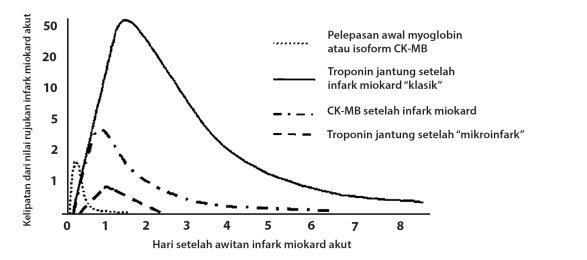
Kadar troponin pada pasien infark miokard akut meningkat di dalam darah perifer 3 – 4 jam setelah awitan infark dan menetap sampai 2 minggu. Peningkatan ringan kadar troponin biasanya menghilang dalam 2 hingga 3 hari, namun bila terjadi nekrosis luas, peningkatan ini dapat menetap hingga 2 minggu, seperti terlihat pada gambar dibawah ini.
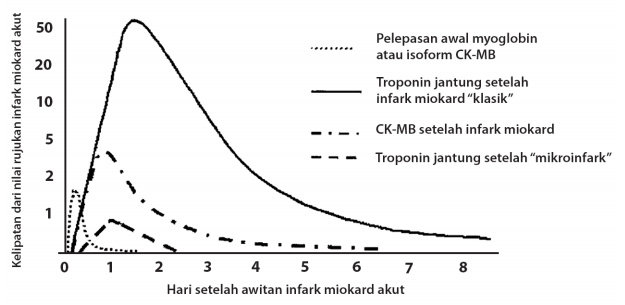
Gambar Waktu timbulnya berbagai jenis marka jantung (Dikutip dari Bertrand ME, et al. Eur Heart J 2002;23:1809–1840)
Mengingat troponin I/T tidak terdeteksi dalam darah orang sehat, nilai ambang peningkatan marka jantung ini ditetapkan sedikit di atas nilai normal yang ditetapkan oleh laboratorium setempat.
Perlu diingat bahwa selain akibat STEMI dan NSTEMI, peningkatan kadar troponin juga dapat terjadi akibat:
- Takiaritmia atau bradiaritmia berat
- Miokarditis
- Dissecting aneurysm
- Emboli paru
- Gangguan ginjal akut atau kronik
- Stroke atau perdarahan subarakhnoid
- Penyakit kritis, terutama pada sepsis
Apabila pemeriksaan troponin tidak tersedia, pemeriksaan CKMB dapat digunakan. CKMB akan meningkat dalam waktu 4 hingga 6 jam, mencapai puncaknya saat 12 jam, dan menetap sampai 2 hari.
5. Pemeriksaan Noninvasif.
Pemeriksaan ekokardiografi transtorakal saat istirahat dapat memberikan gambaran fungsi ventrikel kiri secara umum dan berguna untuk menentukan diagnosis banding. Hipokinesia atau akinesia segmental dari dinding ventrikel kiri dapat terlihat saat iskemia dan menjadi normal saat iskemia menghilang. Selain itu, diagnosis banding seperti stenosis aorta, kardiomiopati hipertrofik, atau diseksi aorta dapat dideteksi melalui pemeriksaan ekokardiografi. Jika memungkinkan, pemeriksaan ekokardiografi transtorakal saat istirahat harus tersedia di ruang gawat darurat dan dilakukan secara rutin dan sesegera mungkin bagi pasien tersangka SKA.
Stresstest seperti exercise EKGyangtelahdibahassebelumnyadapatmembantu menyingkirkan diagnosis banding PJK obstruktif pada pasien-pasien tanpa rasa nyeri, EKG istirahat normal dan marka jantung yang negatif.
Multislice Cardiac CT (MSCT) dapat digunakan untuk menyingkirkan PJK sebagai penyebab nyeri pada pasien dengan kemungkinan PJK rendah hingga menengah dan jika pemeriksaan troponin dan EKG tidak meyakinkan.
6. Pemeriksaan Invasif (Angiografi Koroner).
Angiografi koroner memberikan informasi mengenai keberadaan dan tingkat keparahan PJK, sehingga dianjurkan segera dilakukan untuk tujuan diagnostik pada pasien dengan risiko tinggi dan diagnosis banding yang tidak jelas. Penemuan oklusi trombotik akut, misalnya pada arteri sirkumfleksa, sangat penting pada pasien yang sedang mengalami gejala atau peningkatan troponin namun tidak ditemukan perubahan EKG diagnostik.
Pada pasien dengan penyakit pembuluh multipel dan mereka dengan stenosis arteri utama kiri yang memiliki risiko tinggi untuk kejadian kardiovaskular yang serius, angiografi koroner disertai perekaman EKG dan abnormalitas gerakan dinding regional seringkali memungkinkan identifikasi lesi yang menjadi penyebab. Penemuan angiografi yang khas antara lain eksentrisitas, batas yang ireguler, ulserasi, penampakkan yang kabur, dan filling defect yang mengesankan adanya trombus intrakoroner.
DIAGNOSIS BANDING
Pasien dengan kardiomiopati hipertrofik atau penyakit katup jantung (stenosis dan regurgitasi katup aorta) dapat mengeluh nyeri dada disertai perubahan EKG dan peningkatan marka jantung menyerupai yang terjadi pada pasien NSTEMI. Miokarditis dan perikarditis dapat menimbulkan keluhan nyeri dada, perubahan EKG, peningkatan marka jantung, dan gangguan gerak dinding jantung menyerupai NSTEMI. Stroke dapat disertai dengan perubahan EKG, peningkatan marka jantung, dan gangguan gerak dinding jantung. Diagnosis banding non kardiak yang mengancam jiwa dan selalu harus disingkirkan adalah emboli paru dan diseksi aorta.
Tabel Tingkat peluang SKA segmen ST non elevasi (dikutip dari Anderson JL, et al. J Am Coll Cardiol 2007;50:e1-157)
STRATIFIKASI RISIKO
Beberapa cara stratifikasi risiko telah dikembangkan dan divalidasi untuk SKA. Beberapa stratifikasi risiko yang digunakan adalah TIMI (Thrombolysis In Myocardial Infarction), dan GRACE (Global Registry of Acute Coronary Events), sedangkan CRUSADE (Can Rapid risk stratification of Unstable angina patients Suppress ADverse outcomes with Early implementation of the ACC/AHA guidelines) digunakan untuk menstratifikasi risiko terjadinya perdarahan. Stratifikasi perdarahan penting untuk menentukan pilihan penggunaan antitrombotik.
Tujuan stratifikasi risiko adalah untuk menentukan strategi penanganan selanjutnya (konservatif atau intervensi segera) bagi seorang dengan NSTEMI.
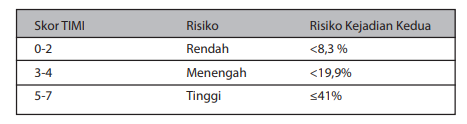
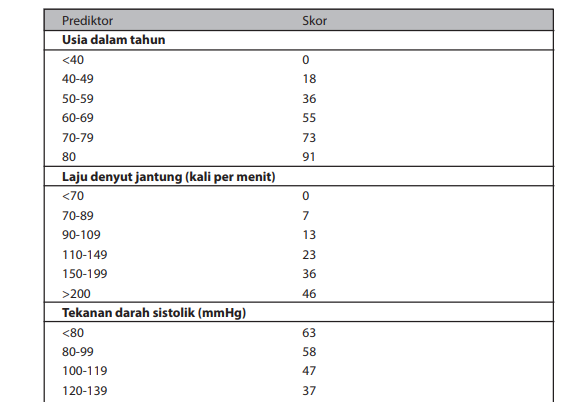
Stratifikasi risiko TIMI ditentukan oleh jumlah skor dari 7 variabel yang masing- masing setara dengan 1 poin. Variabel tersebut antara lain adalah usia ≥65 tahun, ≥3 faktor risiko, stenosis koroner ≥50%, deviasi segmen ST pada EKG, terdapat 2 kali keluhananginadalam 24 jamyangtelahlalu, peningkatanmarka jantung, dan penggunaan asipirin dalam 7 hari terakhir. Dari semua variabel yang ada, stenosis koroner ≥50% merupakan variabel yang sangat mungkin tidak terdeteksi. Jumlah skor 0-2: risiko rendah (risiko kejadian kardiovaskular < 8,3%); skor 3-4 : risiko menengah (risiko kejadian kardiovaskular <19,9%); dan skor 5-7 : risiko tinggi (risiko kejadian kardiovaskular hingga 41%). Stratifikasi TIMI telah divalidasi untuk prediksi kematian 30 hari dan 1 tahun pada berbagai spektrum SKA termasuk UAP/NSTEMI.
Tabel Skor TIMI untuk UAP dan NSTEMI

Tabel Stratifikasi risiko berdasarkan skor TIMI
Klasifikasi GRACE mencantumkan beberapa variabel yaitu usia, kelas Killip, tekanan darah sistolik, deviasi segmen ST, cardiac arrest saat tiba di ruang gawat darurat, kreatinin serum, marka jantung yang positif dan frekuensi denyut jantung. Klasifikasi ini ditujukan untuk memprediksi mortalitas saat perawatan di rumah sakit dan dalam 6 bulan setelah keluar dari rumah sakit. Untuk prediksi kematian di rumah sakit, pasien dengan skor risiko GRACE ≤108 dianggap mempunyai risiko rendah (risiko kematian <1%). Sementara itu, pasien dengan skor risiko GRACE 109-140 dan >140 berturutan mempunyai risiko kematian menengah (1-3%) dan tinggi (>3%). Untuk prediksi kematian dalam 6 bulan setelah keluar dari rumah sakit, pasien dengan skor risiko GRACE
≤88 dianggap mempunyai risiko rendah (risiko kematian <3%). Sementara itu, pasien dengan skor risiko GRACE 89-118 dan >118 berturutan mempunyai risiko kematian menengah (3-8%) dan tinggi (>8%).
Tabel Skor GRACE
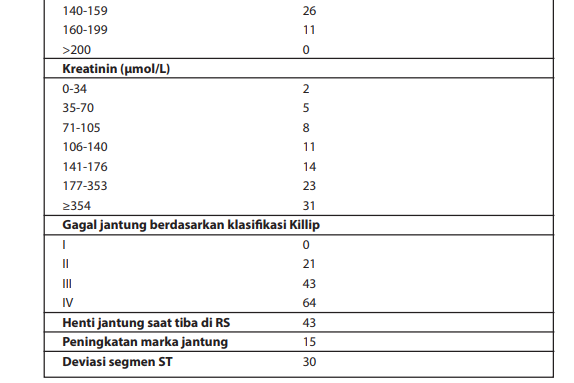
Stratifikasi risiko berdasarkan kelas Killip merupakan klasifikasi risiko berdasarkan indikator klinis gagal jantung sebagai komplikasi infark miokard akut dan ditujukan untuk memperkirakan tingkat mortalitas dalam 30 hari. Klasifikasi Killip juga digunakan sebagai salah satu variabel dalam klasifikasi GRACE.
Tabel Mortalitas 30 hari berdasarkan kelas Killip

(dikutip dari Killip T, Kimball JT (Oct 1967). “Treatment of myocardial infarction in a coronary care unit. A two year experience with 250 patients”. Am J Cardiol. 20 (4): 457–64.)
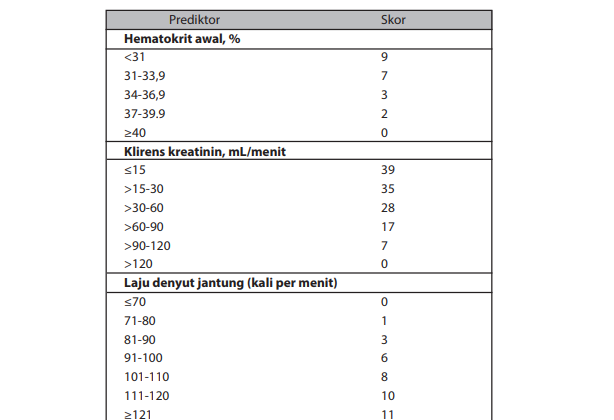
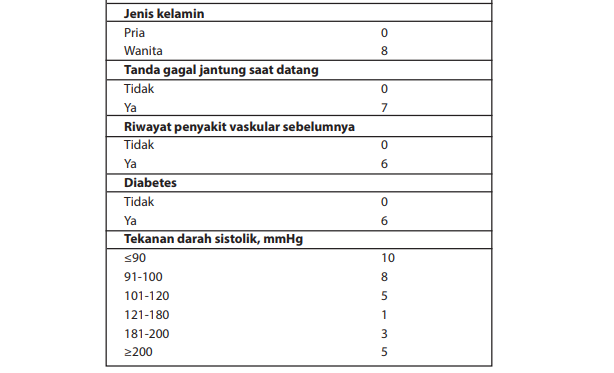
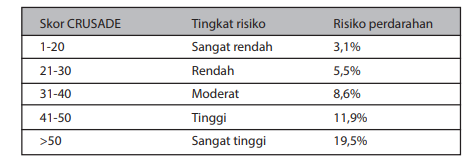
Perdarahan dikaitkan dengan prognosis yang buruk pada NSTEMI, sehingga segala upaya perlu dilakukan untuk mengurangi perdarahan sebisa mungkin. Variabel-variabel yang dapat memperkirakan tingkat risiko perdarahan mayor selama perawatan dirangkum dalam CRUSADE bleeding risk score, antara lain kadar hematokrit, klirens kreatinin, laju denyut jantung, jenis kelamin, tanda gagal jantung, penyakit vaskular sebelumnya, adanya diabetes, dan tekanan darah sistolik. Dalam skor CRUSADE, usia tidak diikutsertakan sebagai prediktor, namun tetap berpengaruh melalui perhitungan klirens kreatinin. Skor CRUSADE yang tinggi dikaitkan dengan kemungkinan perdarahan yang lebih tinggi.
Tabel Skor risiko perdarahan CRUSADE
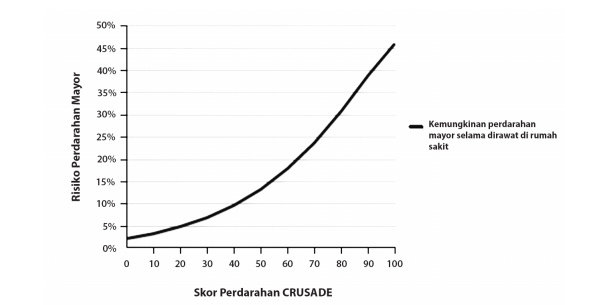
Gambar Risiko perdarahan mayor berdasarkan skor perdarahan CRUSADE
Berdasarkan skor CRUSADE, pasien dapat ditentukan dalam berbagai tingkat risiko perdarahan, yang dapat dilihat dalam tabel berikut ini.
Tabel Stratifikasi risiko berdasarkan skor CRUSADE
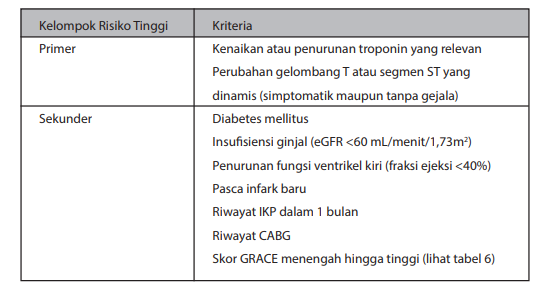
Selain stratifikasi risiko yang telah disebutkan di atas, untuk tujuan revaskularisasi dan strategi invasif, pasien juga dibagi dalam beberapa kelompok risiko, yaitu risiko sangat tinggi dan risiko tinggi. Penentuan faktor risiko ini berperan dalam penentuan perlu-tidaknya dilakukan angiografi dan waktu dari tindakan tersebut. Kriteria faktor risiko untuk strategi invasif dapat dilihat di tabel berikut ini.
Tabel Kriteria stratifikasi risiko sangat tinggi untuk strategi invasif

Tabel Kriteria stratifikasi risiko tinggi untuk strategi invasif
PERTANDA PENINGKATAN RISIKO
1 Pertanda klinis.
Selain dari berbagai pertanda klinis yang umum seperti usia lanjut, adanya diabetes, gagal ginjal dan penyakit komorbid lain, prognosis pasien dapat diperkirakan melalui presentasi klinis ketika pasien tiba. Adanya gejala saat istirahat memberikan prognosis yang buruk. Selain itu, nyeri yang berkelanjutan atau sering serta adanya takikardia, hipotensi dan gagal jantung juga merupakan pertanda peningkatan risiko dan memerlukan diagnosis dan penanganan segera.
2. Pertanda EKG.
Hasil EKG awal dapat memperkirakan risiko awal. Pasien dengan EKG yang normal saat tiba di RS memiliki prognosis yang lebih baik dibandingkan mereka dengan inversi gelombang T. Selain itu, adanya depresi segmen ST saat tiba, inversi gelombang T yang dalam di sadapan anterior, depresi segmen ST ≥0,1 mV atau ≥0,05 mV di dua atau lebih sadapan yang bersebelahan, dan elevasi segmen ST ≥0,1 mV di sadapan aVR memberikan prognosis yang lebih buruk.
TERAPI
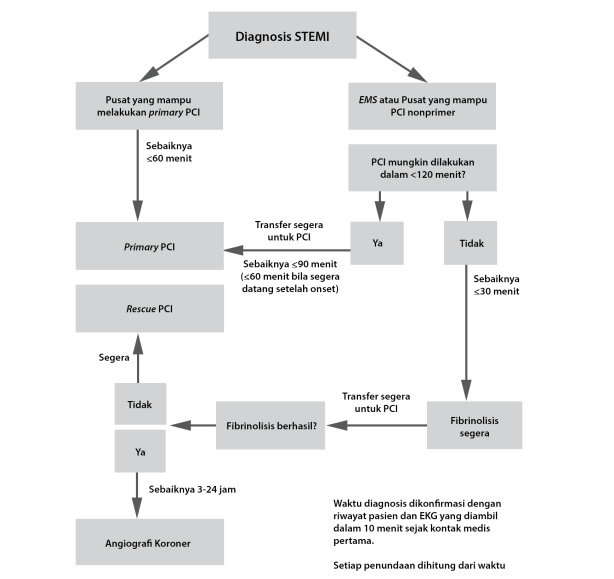
Berdasarkan stratifikasi risiko, dapat ditentukan kebutuhan untuk dilakukan strategi invasif dan waktu pelaksanaan revaskularisasi. Strategi invasif melibatkan dilakukannya angiografi, dan ditujukan pada pasien dengan tingkat risiko tinggi hingga sangat tinggi. Waktu pelaksanaan angiografi ditentukan berdasarkan beberapa parameter dan dibagi menjadi 4 kategori, yaitu:
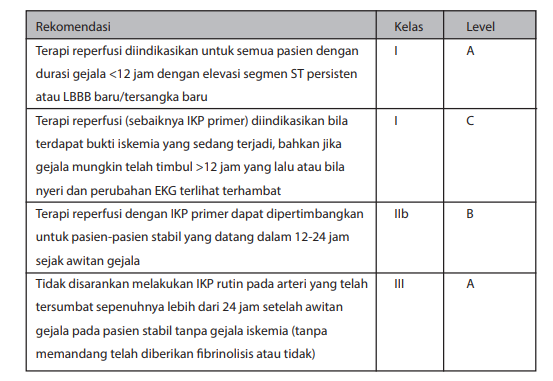
- Strategi invasif segera (<2 jam, urgent) (Kelas I-C).
Dilakukan bila pasien memenuhi salah satu kriteria risiko sangat tinggi (very high risk)
- Strategi invasif awal (early) dalam 24 jam (Kelas I-A)
Dilakukan bila pasien memiliki skor GRACE >140 atau dengan salah satu kriteria risiko tinggi (high risk) primer
- Strategi invasif awal (early) dalam 72 jam (Kelas I-A)
Dilakukan bila pasien memenuhi salah satu kriteria risiko tinggi (high risk) atau dengan gejala berulang
- Strategi konservatif (tidak dilakukan angiografi) atau angiografi elektif (Kelas III-A)
Dalam strategi konservatif, evaluasi invasif awal tidak dilakukan secara rutin.
Strategi ini dilakukan pada pasien yang tidak memenuhi kriteria risiko tinggi dan dianggap memiliki risiko rendah, yaitu memenuhi kriteria berikut ini:
- Nyeri dada tidak berulang
- Tidak ada tanda-tanda kegagalan jantung
- Tidak ada kelainan pada EKG awal atau kedua (dilakukan pada jam ke-6 hingga 9)
- Tidak ada peningkatan nilai troponin (saat tiba atau antara jam ke-6 hingga 9)
- Tidak ada iskemia yang dapat ditimbulkan (inducible ischemia)
Penentuan risiko rendah berdasarkan risk score seperti GRACE dan TIMI juga dapat berguna dalam pengambilan keputusan untuk menggunakan strategi konservatif. Penatalaksanaan selanjutnya untuk pasien-pasien ini berdasarkan evaluasi PJK. Sebelum dipulangkan, dapat dilakukan stress test untuk menentukan adanya iskemi yang dapat ditimbulkan (inducible) untuk perencanaan pengobatan dan sebelum dilakukan angiografi elektif.
Risk Score >3 menurut TIMI menunjukkan pasien memerlukan revaskularisasi.
Timing revaskularisasi dapat ditentukan berdasarkan penjelasan di atas.
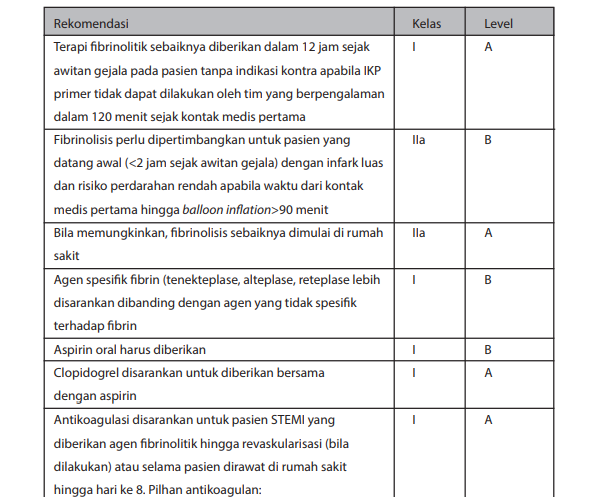
Obat-obatan yang diperlukan dalam menangani SKA adalah:
1. Anti Iskemia
-
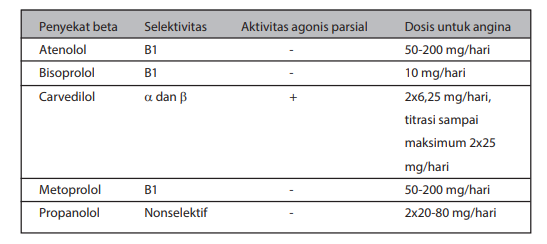
Penyekat Beta (Beta blocker).
Keuntungan utama terapi penyekat beta terletak pada efeknya terhadap reseptor beta-1 yang mengakibatkan turunnya konsumsi oksigen miokardium. Terapi hendaknya tidak diberikan pada pasien dengan gangguan konduksi atrio-ventrikler yang signifikan, asma bronkiale, dan disfungsi akut ventrikel kiri. Pada kebanyakan kasus, preparat oral cukup memadai dibandingkan injeksi.
Penyekat beta direkomendasikan bagi pasien UAP atau NSTEMI, terutama jika terdapat hipertensi dan/atau takikardia, dan selama tidak terdapat indikasi kontra (Kelas I-B). penyekat beta oral hendaknya diberikan dalam 24 jam pertama (Kelas I-B). Penyekat beta juga diindikasikan untuk semua pasien dengan disfungsi ventrikel kiri selama tidak ada indikasi kontra (Kelas I-B). Pemberian penyekat beta pada pasien dengan riwayat pengobatan penyekat beta kronis yang datang dengan SKA tetap dilanjutkan kecuali bila termasuk klasifikasi Kilip ≥III (Kelas I-B). Beberapa penyekat beta yang sering dipakai dalam praktek klinik dapat dilihat pada tabel 12.
Tabel Jenis dan dosis penyekat beta untuk terapi IMA
-
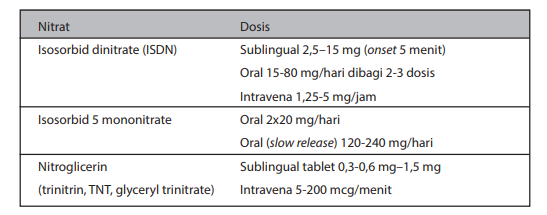
Nitrat.
Keuntungan terapi nitrat terletak pada efek dilatasi vena yang mengakibatkan berkurangnya preload dan volume akhir diastolik ventrikel kiri sehingga konsumsi oksigen miokardium berkurang. Efek lain dari nitrat adalah dilatasi pembuluh darah koroner baik yang normal maupun yang mengalami aterosklerosis.
-
Nitrat oral atau intravena efektif menghilangkan keluhan dalam fase akut dari episode angina (Kelas I-C).
-
Pasien dengan UAP/NSTEMI yang mengalami nyeri dada berlanjut sebaiknya mendapat nitrat sublingual setiap 5 menit sampai maksimal 3 kali pemberian, setelah itu harus dipertimbangkan penggunaan nitrat intravena jika tidak ada indikasi kontra (Kelas I-C).
-
Nitrat intravena diindikasikan pada iskemia yang persisten, gagal jantung, atau hipertensi dalam 48 jam pertama UAP/NSTEMI. Keputusan menggunakan nitrat intravena tidak boleh menghalangi pengobatan yang terbukti menurunkan mortalitas seperti penyekat beta atau angiotensin converting enzymes inhibitor (ACE-I) (Kelas I-B).
-
Nitrat tidak diberikan pada pasien dengan tekanan darah sistolik
<90 mmHg atau >30 mmHg di bawah nilai awal, bradikardia berat (<50 kali permenit), takikardia tanpa gejala gagal jantung, atau infark ventrikel kanan (Kelas III-C).
-
Nitrat tidak boleh diberikan pada pasien yang telah mengkonsumsi inhibitor fosfodiesterase: sidenafil dalam 24 jam, tadalafil dalam 48 jam. Waktu yang tepat untuk terapi nitrat setelah pemberian vardenafil belum dapat ditentukan (Kelas III-C).
Tabel Jenis dan dosis nitrat untuk terapi IMA
-
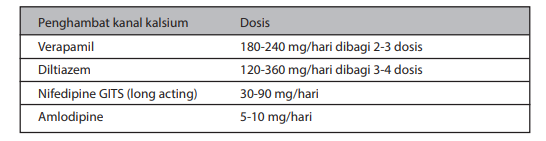
Calcium channel blockers (CCBs).
Nifedipin dan amplodipin mempunyai efek vasodilator arteri dengan sedikit atau tanpa efek pada SA Node atau AV Node. Sebaliknya verapamil dan diltiazem mempunyai efek terhadap SA
Node dan AV Node yang menonjol dan sekaligus efek dilatasi arteri. Semua CCB tersebut di atas mempunyai efek dilatasi koroner yang seimbang. Oleh karena itu CCB, terutama golongan dihidropiridin, merupakan obat pilihan untuk mengatasi angina vasospastik. Studi menggunakan CCB pada UAP dan NSTEMI umumnya memperlihatkan hasil yang seimbang dengan penyekat beta dalam mengatasi keluhan angina.
- CCB dihidropiridin direkomendasikan untuk mengurangi gejala bagi pasien yang telah mendapatkan nitrat dan penyekat beta (Kelas I-B).
- CCB non-dihidropiridin direkomendasikan untuk pasien NSTEMI dengan indikasi kontra terhadap penyekat beta (Kelas I-B).
- CCB nondihidropiridin (long-acting) dapat dipertimbangkan sebagai pengganti terapi penyekat beta (Kelas IIb-B).
- CCB direkomendasikan bagi pasien dengan angina vasospastik (Kelas I-C).
- Penggunaan CCB dihidropiridin kerja cepat (immediate-release) tidak direkomendasikan kecuali bila dikombinasi dengan penyekat beta. (Kelas III-B).
Tabel Jenis dan dosis penghambat kanal kalsium untuk terapi IMA
2. Antiplatelet
-
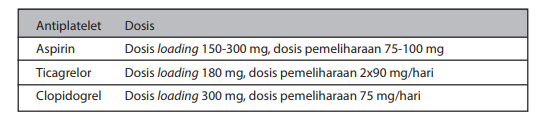
Aspirin harus diberikan kepada semua pasien tanda indikasi kontra dengan dosis loading 150-300 mg dan dosis pemeliharaan 75-100 mg setiap harinya untuk jangka panjang, tanpa memandang strategi pengobatan yang diberikan (Kelas I-A).
-
Penghambat reseptor ADP perlu diberikan bersama aspirin sesegera mungkin dan dipertahankan selama 12 bulan kecuali ada indikasi kontra seperti risiko perdarahan berlebih (Kelas I-A).
-
Penghambat pompa proton (sebaiknya bukan omeprazole) diberikan bersama DAPT (dual antiplatelet therapy - aspirin dan penghambat reseptor ADP) direkomendasikan pada pasien dengan riwayat perdarahan saluran cerna atau ulkus peptikum, dan perlu diberikan pada pasien dengan beragam faktor risiko seperti infeksi H. pylori, usia ≥65 tahun, serta konsumsi bersama dengan antikoagulan atau steroid (Kelas I-A).
-
Penghentian penghambat reseptor ADP lama atau permanen dalam 12 bulan sejak kejadian indeks tidak disarankan kecuali ada indikasi klinis (Kelas I-C).
-
Ticagrelor direkomendasikan untuk semua pasien dengan risiko kejadian iskemik sedang hingga tinggi (misalnya peningkatan troponin) dengan dosis loading 180 mg, dilanjutkan 90 mg dua kali sehari. Pemberian dilakukan tanpa memandang strategi pengobatan awal. Pemberian ini juga dilakukan pada pasien yang sudah mendapatkan clopidogrel (pemberian clopidogrel kemudian dihentikan) (Kelas I-B).
-
Clopidogrel direkomendasikan untuk pasien yang tidak bisa menggunakan ticagrelor. Dosis loading clopidogrel adalah 300 mg, dilanjutkan 75 mg setiap hari (Kelas I-A).
-
Pemberian dosis loading clopidogrel 600 mg (atau dosis loading 300 mg diikuti dosis tambahan 300 mg saat IKP) direkomendasikan untuk pasien yang dijadwalkan menerima strategi invasif ketika tidak bisa mendapatkan ticagrelor (Kelas I-B).
-
Dosis pemeliharaan clopidogrel yang lebih tinggi (150 mg setiap hari) perlu dipertimbangkan untuk 7 hari pertama pada pasien yang dilakukan IKP tanpa risiko perdarahan yang meningkat (Kelas IIa-B).
-
Pada pasien yang telah menerima pengobatan penghambat reseptor ADP yang perlu menjalani pembedahan mayor non-emergensi (termasuk CABG), perlu dipertimbangkan penundaan pembedahan selama 5 hari setelah penghentian pemberian ticagrelor atau clopidogrel bila secara klinis memungkinkan, kecuali bila terdapat risiko kejadian iskemik yang tinggi (Kelas IIa-C).
-
Ticagrelor atau clopidogrel perlu dipertimbangkan untuk diberikan (atau dilanjutkan) setelah pembedahan CABG begitu dianggap aman (Kelas IIa-B).
-
Tidak disarankan memberikan aspirin bersama NSAID (penghambat COX- 2 selektif dan NSAID non-selektif) (Kelas III-C).
Keterangan: DAPT perlu tetap diberikan selama 12 bulan tanpa memperdulikan jenis stent.
Tabel Jenis dan dosis antiplatelet untuk terapi IMA
3. Penghambat Reseptor Glikoprotein IIb/IIIa
Pemilihan kombinasi agen antiplatelet oral, agen penghambat reseptor glikoprotein IIb/IIIa dan antikoagulan dibuat berdasarkan risiko kejadian iskemik dan perdarahan (Kelas I-C). Penggunaan penghambat reseptor glikoprotein IIb/IIIa dapat diberikan pada pasien IKP yang telah mendapatkan DAPT dengan risiko tinggi (misalnya peningkatan troponin, trombus yang terlihat) apabila risiko perdarahan rendah (Kelas I-B). Agen ini tidak disarankan diberikan secara rutin sebelum angiografi (Kelas III-A) atau pada pasien yang mendapatkan DAPT yang diterapi secara konservatif (Kelas III-A).
4. Antikogulan.
Terapi antikoagulan harus ditambahkan pada terapi antiplatelet secepat mungkin.
-
Pemberian antikoagulan disarankan untuk semua pasien yang mendapatkan terapi antiplatelet (Kelas I-A).
-
Pemilihan antikoagulan dibuat berdasarkan risiko perdarahan dan iskemia, dan berdasarkan profil efikasi-keamanan agen tersebut. (Kelas I-C).
-
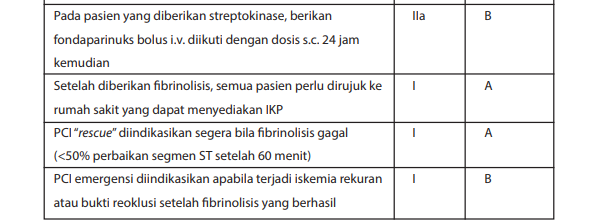
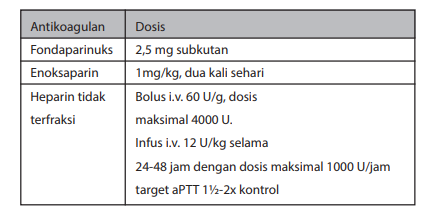
Fondaparinuks secara keseluruhan memiliki profil keamanan berbanding risiko yang paling baik. Dosis yang diberikan adalah 2,5 mg setiap hari secara subkutan (Kelas I-A).
-
Bila antikoagulan yang diberikan awal adalah fondaparinuks, penambahan bolus UFH (85 IU/kg diadaptasi ke ACT, atau 60 IU untuk mereka yang mendapatkan penghambat reseptor GP Iib/IIIa) perlu diberikan saat IKP (Kelas I-B).
-
Enoksaparin (1 mg/kg dua kali sehari) disarankan untuk pasien dengan risiko perdarahan rendah apabila fondaparinuks tidak tersedia (Kelas I-B).
-
Heparin tidak terfraksi (UFH) dengan target aPTT 50-70 detik atau heparin berat molekul rendah (LMWH) lainnya (dengan dosis yang direkomendasikan) diindaksikan apabila fondaparinuks atau enoksaparin tidak tersedia (Kelas I-C).
-
Dalam strategi yang benar-benar konservatif, pemberian antikoagulasi perlu dilanjutkan hingga saat pasien dipulangkan dari rumah sakit (Kelas I-A).
-
Crossover heparin (UFH and LMWH) tidak disarankan (Kelas III-B).
Tabel Jenis dan dosis antikoagulan untuk IMA
5. Kombinasi Antiplatelet dan Antikoagulan
-
Penggunaan warfarin bersama aspirin dan/atau clopidogrel meningkatkan risiko perdarahan dan oleh karena itu harus dipantau ketat (Kelas I-A).
-
Kombinasi aspirin, clopidogrel dan antagonis vitamin K jika terdapat indikasi dapat diberikan bersama-sama dalam waktu sesingkat mungkin dan dipilih targen INR terendah yang masih efektif. (Kelas IIa-C).
-
Jika antikoagulan diberikan bersama aspirin dan clopidogrel, terutama pada penderita tua atau yang risiko tinggi perdarahan, target INR 2- 2,5 lebih terpilih (Kelas IIb-B).
6. Inhibitor ACE dan Penghambat Reseptor Angiotensin
Inhibitor angiotensin converting enzyme (ACE) berguna dalam mengurangi remodeling dan menurunkan angka kematian penderita pascainfark-miokard yang disertai gangguan fungsi sistolik jantung, dengan atau tanpa gagal jantung klinis. Penggunaannya terbatas pada pasien dengan karakteristik tersebut, walaupun pada penderita dengan faktor risiko PJK atau yang telah terbukti menderita PJK, beberapa penelitian memperkirakan adanya efek antiaterogenik.
-
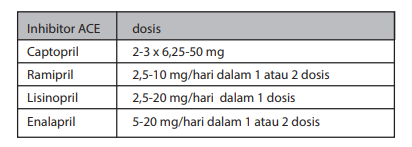
Inhibitor ACE diindikasikan penggunaannya untuk jangka panjang, kecuali ada indikasi kontra, pada pasien dengan fraksi ejeksi ventrikel kiri ≤40% dan pasien dengan diabetes mellitus, hipertensi, atau penyakit ginjal kronik (PGK) (Kelas I-A).
-
Inhibitor ACE hendaknya dipertimbangkan pada semua penderita selain seperti di atas (Kelas IIa-B). Pilih jenis dan dosis inhibitor ACE yang telah direkomendasikan berdasarkan penelitian yang ada (Kelas IIa-C).
-
Penghambat reseptor angiotensin diindikasikan bagi pasien infark mikoard yang intoleran terhadap inhibitor ACE dan mempunyai fraksi ejeksi ventrikel kiri ≤40%, dengan atau tanpa gejala klinis gagal jantung (Kelas I-B).
Tabel Jenis dan dosis inhibitor ACE untuk IMA
7. Statin
Tanpa melihat nilai awal kolesterol LDL dan tanpa mempertimbangkan modifikasi diet, inhibitor hydroxymethylglutary-coenzyme A reductase (statin) harus diberikan pada semua penderita UAP/NSTEMI, termasuk mereka yang telah menjalani terapi revaskularisasi, jika tidak terdapat indikasi kontra (Kelas I-A). Terapi statin dosis tinggi hendaknya dimulai sebelum pasien keluar rumah sakit, dengan sasaran terapi untuk mencapai kadar kolesterol LDL <100 mg/ dL (Kelas I-A). Menurunkan kadar kolesterol LDL sampai <70 mg/dL mungkin untuk dicapai.
POPULASI DAN SITUASI KHUSUS
Perhatian khusus perlu diberikan pada pasien dengan diabetes, usia lanjut, jenis kelamin wanita, penyakit ginjal kronik, dan anemia.
1. Diabetes.
Kurang lebih 20-30% pasien NSTEMI diketahui menderita diabetes, dan kurang lebih 20-30% menderita diabetes yang tidak terdiagnosis, atau toleransi glukosa terganggu. Semua pasien NSTEMI perlu diperiksa adanya diabetes, dan apabila diketahui riwayat diabetes atau hiperglikemia, kadar gula darah perlu diawasi (Kelas I-C). Kadar gula darah perlu dijaga dari hiperglikemia (>180-200 mg/dL) dan hipoglikemia (<90 mg/dL) (Kelas I-B). Pemberian antitrombotik pada pasien diabetes serupa dengan pasien non-diabetik (Kelas I-C). Fungsi ginjal pada pasien diabetes perlu diperhatikan secara ketat setelah pemberian kontras (Kelas I-C). Pada pasien diabetes, disarankan untuk melakukan strategi invasif awal (Kelas I-A). Pembedahan CABG lebih disarankan dibandingkan dengan IKP untuk pasien diabetik dengan lesi di batang utama dan/atau penyakit multipembuluh yang lanjut (Kelas I-B).
2. Usia lanjut.
Pasien dengan usia lanjut (>75 tahun) sering memiliki presentasi yang atipikal, sehingga perlu diinvestigasi untuk NSTEMI meskipun tingkat kecurigaan rendah (Kelas I-C). Pemilihan pengobatan untuk pasien usia lanjut dibuat dengan mempertimbangkan perkiraan sisa hidup, komorbiditas, kualitas kehidupan, serta keinginan dan pilihan pasien (Kelas I-C). Pemilihan dan dosis obat-obat antitrombotik perlu disesuaikan untuk mencegah kejadian efek samping (Kelas I-C). Pertimbangan strategi invasif awal dengan kemungkinan revaskularisasi dibuat berdasarkan risiko dan manfaat (Kelas IIa-B).
3. Jenis kelamin
Kedua jenis kelamin perlu dievaluasi dan ditangani dengan cara yang serupa (Kelas I-B). Meskipun demikian, wanita yang datang dengan NSTEMI biasanya berusia lebih lanjut dan lebih sering menderita diabetes, hipertensi, gagal jantung, dan berbagai komorbiditas lainnya, serta sering menampilkan gejala atipikal seperti dispnea atau gejala gagal jantung. Prognosis NSTEMI pada pria dan wanita serupa kecuali pada usia lanjut, di mana wanita memiliki prognosis lebih baik daripada pria. Untuk perdarahan, wanita dengan NSTEMI memiliki risiko yang lebih tinggi.
4. Penyakit ginjal kronik
Disfungsi ginjal ditemukan pada 30-40% pasien NSTEMI. Fungsi ginjal sebaiknya dievaluasi pada semua pasien dengan risiko PGK sebagai eGFR dengan rumus MDRD karena mengikutsertakan etnis dan jenis kelamin dalam penghitungannya. Namun dalam praktek klinis, klirens kreatinin dapat pula dihitung dengan rumus Cockroft-Gault. Pasien NSTEMI dengan PGK perlu mendapatkan antitrombotik yang sama dengan pasien tanpa PGK dengan menyesuaikan dosis terkait tingkat disfungsi ginjal yang dimiliki (Kelas I-B).
Dosis pengobatan perlu disesuaikan dengan fungsi ginjal. Untuk clopidogrel, tidak ada informasi untuk pasien dengan disfungsi ginjal, sementara dosis ticagrelor tidak dipengaruhi fungsi ginjal (namun tidak diketahui untuk pasien dialisis). Fondaparinuks merupakan obat pilihan untuk pasien dengan penurunan fungsi ginjal moderat (klirens kreatinin 30-60 mL/menit) namun diindikasikontrakan pada gagal ginjal berat (klirens kreatinin <20 mL/menit). Penurunan dosis enoksaparin perlu dilakukan pada gagal ginjal berat (klirens kreatinin <30 mL/menit) menjadi 1 mg/kg sekali sehari.
5. Anemia
SKA yang disertai anemia dikaitkan dengan prognosis yang buruk untuk kematian akibat kejadian kardiovaskular, MI, atau iskemia rekuren. Anemia yang menetap atau memburuk berhubungan dengan mortalitas atau kejadian gagal ginjal yang meningkat setelah perawatan rumah sakit. Hemoglobin baseline yang rendah merupakan marker independen risiko iskemia dan kejadian perdarahan sehingga pengukuran hemoglobin disarankan untuk stratifikasi risiko (Kelas I-B). Transfusi darah hanya disarankan untuk kasus- kasus status hemodinamik yang terganggu atau Hb <8 g/dL atau Ht <25% (Kelas I-C).
MANAJEMEN JANGKA PANJANG DAN PENCEGAHAN SEKUNDER
Pencegahan sekunder penting dilakukan karena kejadian iskemik cenderung terjadi dengan laju yang tinggi setelah fase akut. Beberapa pengobatan jangka panjang yang direkomendasikan adalah:
-
Aspirin diberikan seumur hidup, apabila dapat ditoleransi pasien.
-
Pemberian penghambat reseptor ADP dilanjutkan selama 12 bulan kecuali bila risiko perdarahan tinggi
-
Statin dosis tinggi diberikan sejak awal dengan tujuan menurunkan kolesterol LDL <70 mg/dL (Kelas I-B).
-
Penyekat beta disarankan untuk pasien dengan penurunan fungsi sistolik ventrikel kiri (LVEF ≤40%) (Kelas I-A).
-
ACE-I diberikan dalam 24 jam pada semua pasien dengan LVEF ≤40% dan yang menderita gagal jantung, diabetes, hipertensi, atau PGK, kecuali diindikasikontrakan (Kelas I-B).
-
ACE-I juga disarankan untuk pasien lainnya untuk mencegah berulangnya kejadian iskemik, dengan memilih agen dan dosis yang telah terbukti efikasinya (Kelas I-B).
-
ARB dapat diberikan pada pasien dengan intoleransi ACE-I, dengan memilih agen dan dosis yang telah terbukti efikasinya (Kelas I-B).
-
Antagonis aldosteron disarankan pada pasien setelah MI yang sudah mendapatkan ACE-I dan penyekat beta dengan LVEF ≤35% dengan diabetes atau gagal jantung, apabila tidak ada disfungsi ginjal yang bermakna (kreatinin serum >2,5 mg/dL pada pria dan >2 mg/dL pada wanita) atau hiperkalemia (Kelas I-A).
Selain rekomendasi di atas, pasien juga disarankan menjalani perubahan gaya hidup terutama yang terkait dengan diet dan berolahraga teratur.
Sumber :
Perhimpunan dokter spesialis kardiovaskular indonesia, Pedoman tatalaksana sindrom koroner akut, 2015